PARKINSON E DEMENZA di Kai S. Paulus
(Pillola n. 77)
Esiste molta preoccupazione sul fatto che una persona affetta da malattia di Parkinson possa ammalarsi anche di demenza.
Domanda: “Che cos’è la demenza?”
Risposta: “La demenza è un deterioramento delle funzioni cognitive (parola, pensiero, memoria, ecc.), dovuto ad un processo neurodegenerativo progressivo, cioè continua perdita di tessuto cerebrale, dovuto all’età, a malattie vascolari, cardiologiche o metaboliche, oppure ad alterazioni genetiche.”
Domanda: “Qual è la differenza tra Parkinson e demenza?”
Risposta: “Il Parkinson è dovuto ad una sofferenza dei circuiti sottocorticali motori, causati da eccessivi depositi di una proteina funzionale, alterata e scartata (alpha-sinucleina), mentre la demenza si basa, se non secondaria a malattie cardiovascolari, sulla sofferenza di regioni corticali e sottocorticali determinati dall’accumulo di altre proteine difettose, quali le proteine strutturali tau e beta-amiloide.

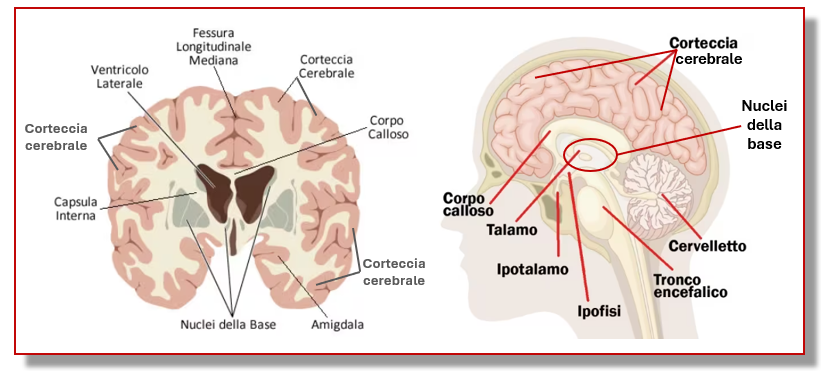
Strutture principali del cervello, a sinistra nel piano coronale (www.mypersonaltrainer.it, modificato), a destra nel piano sagittale (www.focus.it, modificato)
In realtà, bisogna immaginarsi le malattie neurodegenerative su un ampio spettro, dove ad una estremità si trova il Parkinson puro con “solo” disturbi motori (rigidità, tremore, ecc.) e depositi di alpha-sinucleina nei nuclei della base al centro del cervello; all’altra estremità c’è l’Alzheimer, con demenza pura, per accumulo delle proteine tau e beta-amiloide. In mezzo si trova un’infinità di malattie neurodegenerative ‘miste’ dove prevalgono disturbi motori oppure sintomi cognitivi, in base alla distribuzione e prevalenza degli scarti.”
Domanda: “Una persona con Parkinson si ammala per forza anche di demenza?”
Risposta: “No.”
Domanda: “Una persona con Parkinson può andare incontro ad una demenza?”
Risposta: “E’ possibile, anche perché i comuni fattori di rischio della demenza (età avanzata, sesso maschile, bassa scolarità, comorbidità cardiocircolatoria, patologia cerebrovascolare e dismetabolica, stile di vita sedentario) valgono per tutti.”
Domanda: “Il rischio di ammalarsi di demenza nel Parkinson è maggiore che nella popolazione generale?”
Risposta: “Verosimilmente sì, ma bisogna distinguere: intanto, esistono rare forme genetiche e parkinsonismi atipici che già all’esordio della malattia presentano forme di demenza di vario grado.
Nella malattia di Parkinson più comune e classica, la forma idiopatica, la demenza è possibile per diverse situazioni; 1) la comorbidità, cioè la presenza di altra patologia neurologica, cardiologica, metabolica, ecc; 2) il grado di severità e la durata della malattia di Parkinson con la diffusione dei corpi di Lewy (accumuli di alpha-sinucleina) oltre i nuclei della base, fino alla corteccia cerebrale”.
Uno dei fattori di rischio di demenza nel Parkinson è sicuramente la disabilità fisica: con la durata della malattia aumentano rigidità, rallentamento ed instabilità posturale, che costringono la persona ad una vita sempre più sedentaria: con le minori attività, diminuiscono metabolismo e circolazione con ulteriore accentuazione del Parkinson, peggioramento fisico, minore sonno notturno, con maggiore rischio di deterioramento cognitivo.
Un circolo vizioso difficile da interrompere: la disabilità fisica limita il movimento, rigidità e preoccupazioni tolgono il sonno, l’intestino sciopera e le medicine rovinano l’appetito.
Domanda: “Ma come si può fare? Esistono cure? Si può prevenire la demenza?”
Risposta: “Sì. Ma di questo parleremo un’altra volta.”
Fonti bibliografiche:
Gallagher J, Gochanour C, Caspell-Garcia C, Dobkin RD, Aarsland D, et al. Long-term dementia risk in Parkinson Disease. Neurology, 2024, 103(5): e209699. doi: 10.1212/WNL.0000000000209699.
Xia X, Qiu C, Rizzuto D, Grande G, Laukka EJ, Fratiglioni L, Guo J, Vetrano DL. The age-dependent association of Life’s Simple / with transitions across cognitive states after age 60. Journal of Internal Medicine 2023; 0: 1-12.