FREEZING DELLA MARCIA 2 di Kai S. Paulus

(seguito di “Freezing della Marcia”)
Ora cerchiamo di addentrarci nei meccanismi cerebrali e fisiologici da cui origina il FoG, senza essere troppo tecnici. Per tornare sulla muraglia citata nella prima parte, Franco, Baraba e Soleandro si sono fermati ed ora discutono insieme la questione.
Patofisiologia
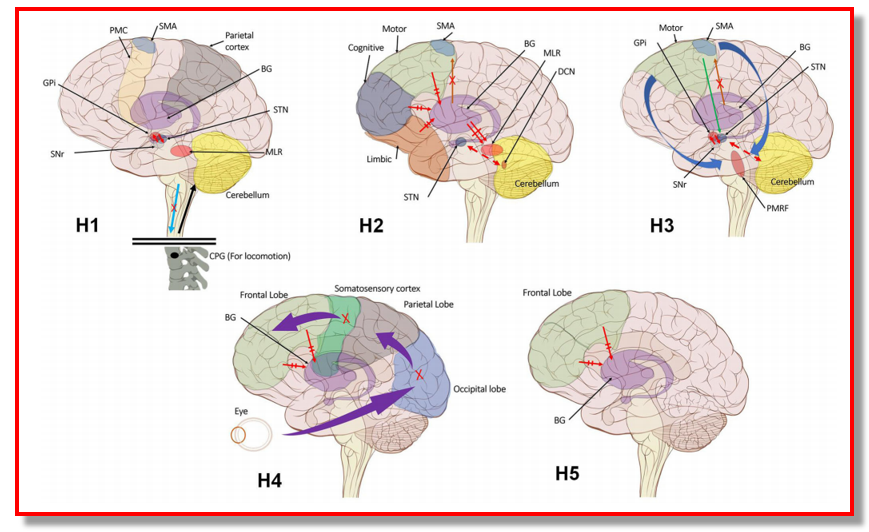
La scienziata belga Alice Nieuwboer distinse nel 2013 quattro meccanismi diversi che potrebbero stare alla base del freezing della marcia, FoG:
1) il modello di soglia, in cui si accumulano le difficoltà nella deambulazione (passi piccoli, strascicati, rallentati, difficoltà nei passaggi e cambi posturali, ecc.) che poi, quando superano una certa soglia, portano ad improvvisi blocchi motori;
2) il modello di interferenza, in cui si presume che i circuiti motori e cognitivi, strettamente interconnessi, siano competitivi e complementari; nel Parkinson, i neuroni dopaminergici sono compromessi per cui l’elaborazione delle informazioni si sposta eccessivamente sui circuiti cognitivi/emotivi causando un sovraccarico delle capacità di elaborazione di informazioni all’interno dei gangli della base (centro di selezione e integrazione del movimento, principalmente ammalato nel Parkinson). Questo modello spiegherebbe anche il fenomeno delle difficoltà nei dual task (capacità di compiere due azioni contemporaneamente, per es. camminare e parlare, o camminare e portare un vassoio, ecc.) con interruzione dei programmi motori durante accrescente carico cognitivo, e quindi il blocco;
3) il modello cognitivo, che presume un deficit tra conflitto (neuronale, associativo) e sua risoluzione. In condizioni normali, si è in grado (inconsciamente) di prevenire azioni premature e di ritardare la selezione di risposta fino alla risoluzione del conflitto; invece, in caso di FoG tale prevenzione fallisce con decisione troppo rapida e maggiore incongruenza, che alla fine porta al FoG.
4) il modello scoppiato che prevede una separazione tra il programma motorio pianificato e la risposta motoria, e quindi la “idea” di fare qualcosa non potrà essere eseguita.

Per comprendere meglio i blocchi motori, e soprattutto al fine di una possibile prevenzione, è importante tener presente diversi fattori che possono predisporre negli anni allo sviluppo del freezing.
Fattori di rischio predisponenti al FoG:
– sesso maschile: in linea con le evidenze scientifiche, le differenze di genere osservate tra i sintomi motori e non motori sono probabilmente dovute all’influenza degli estrogeni nella sintesi di dopamina;
– durata di malattia: il FoG si presenta comunemente negli stadi avanzati di malattia;
– instabilità posturale e difficoltà nella marcia all’inizio di malattia: i sintomi parkinsoniani variano in base al livello di lesione dei circuiti dopaminergici o di selezione di movimento; precoci difficoltà nella deambulazione predispongono pertanto al FoG negli stadi futuri, perché una loro naturale evoluzione;
– fluttuazioni motorie: le fluttuazioni motorie sono associate ad un grado maggiore di deplezione dopaminergica che quindi predisponenti al FoG;
– festinazione: apparentemente la festinazione, la camminata veloce a piccoli passi con tronco inclinato in avanti (inseguire il proprio baricentro), sembra il contrario del FoG. La festinazione probabilmente è dovuta ad un progressivo ritardo dell’elaborazione temporale di schemi motori nelle proiezioni nervose che vanno dal nucleo pallido interno (nei gangli della base) fino all’area premotoria e quella motoria supplementare nella corteccia. Pertanto, i passi diventano sempre più corti fino a raggiungere un limite al quale le aree corticali non riescono più a distinguere lo schema fasico del movimento, necessario a generare il prossimo passo in sequenza portando alla fine al blocco motorio ed al FOG.
Tra i sintomi non motori che possono rappresentare un fattore di rischio di FoG ci sono:
- – disturbi cognitivi: i domini cognitivi probabilmente coinvolti nella generazione di FoG sono la “velocità di elaborazione basale”, “l’abilità di apprendimento“, e le “capacità visuo-spaziali ed esecutive”. Il coinvolgimento delle alterazioni cognitive nel FoG viene illustrato tramite il seguente modello: in condizioni normali le azioni premature (non ancora controllate per la loro fattibilità) vengono evitate oppure ritardate finché l’eventuale conflitto decisionale sarà risolto [tenete presente che siamo dentro i circuiti neuronali del cervello e tutto si svolge al di fuori della nostra coscienza, nel lasso di tempo di pochi nanosecondi]. Invece, se tale sistema di prevenzione/ritardo non funziona, allora viene imposta una più veloce decisione di risposta con maggiore incongruenza ed errore e formazione del blocco motorio.
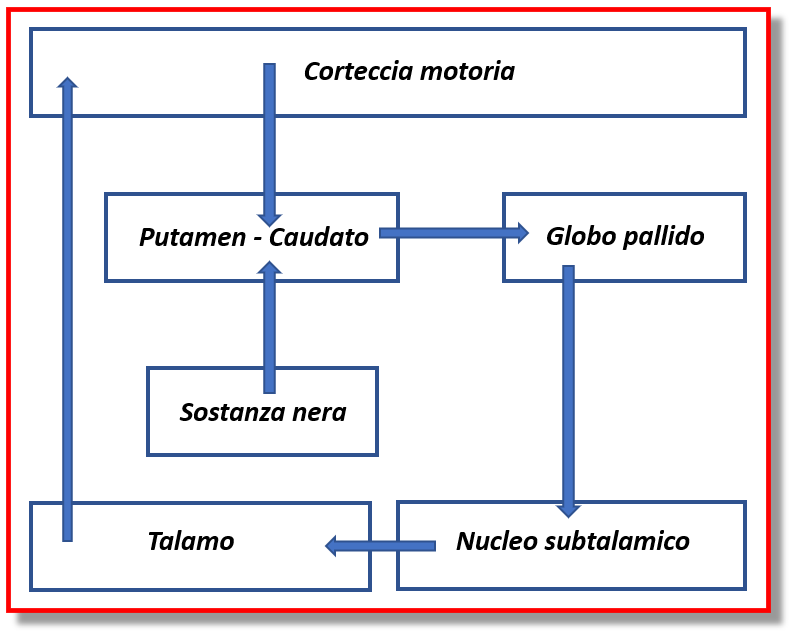
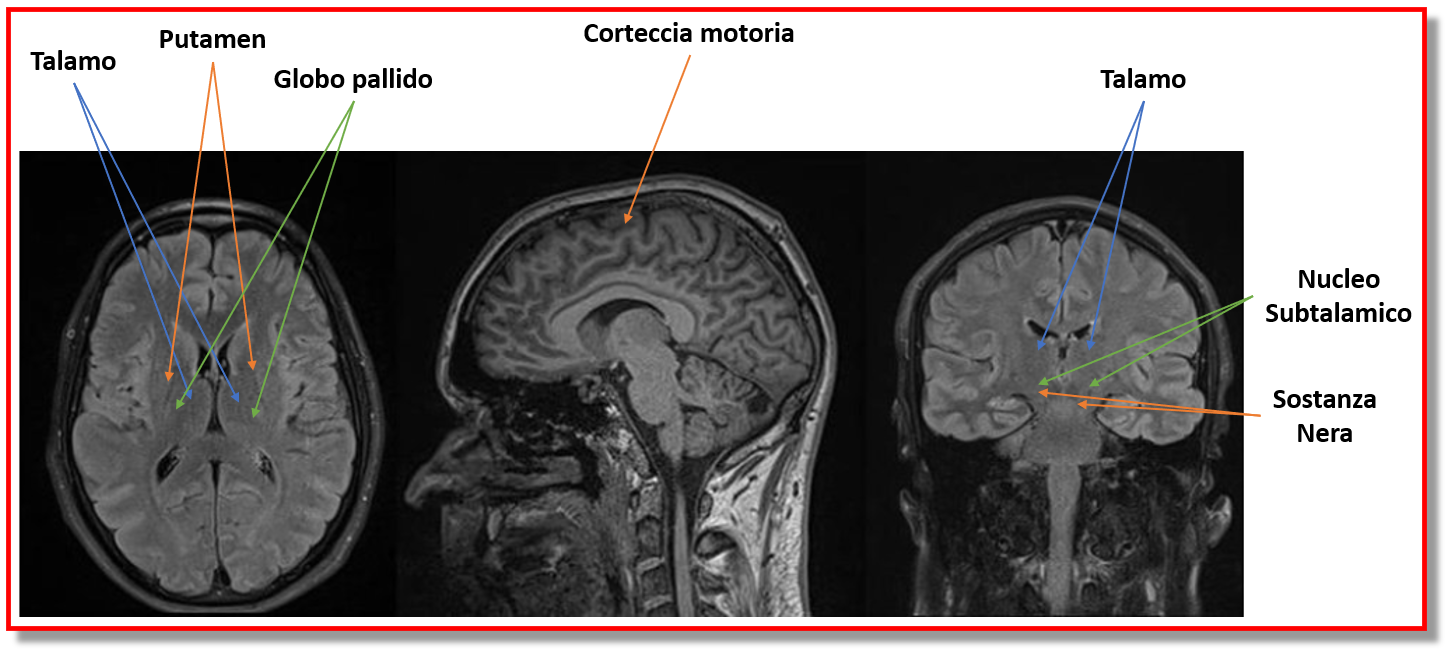
– ansia e depressione: in studi di Risonanza Magnetica Funzionale si è osservato che nei “Freezer” c’è un interessamento dei circuiti limbici/emozionali con una specie di sovraccarico tra la rete limbica corticale e sottocorticale da una parte, e lo striato (putamen e globo pallido) ventrale (quello dorsale è responsabile dei sintomi motori) dall’altra; tale meccanismo di sovraccarico potrebbe spiegare come l’ansia e depressione (che nascono nel sistema limbico) possono predisporre al FoG.
– sonno: dati controversi esistono per una eventuale predisposizione dei disturbi del sonno, ed in particolare il “disturbo comportamentale nella fase REM” che causa sonno agitato e sonniloquio, ed alcuni studi ipotizzano addirittura una comune genesi tra questi due fenomeni apparentemente molto distanti.
– parola: disturbi del linguaggio (disartria, ipofonia, tachifemia, ecc.) sembrano essere maggiormente presenti in persone che poi svilupperanno il FoG.
– parametri neuroradiologici: recenti studi ipotizzano un valore predittivo per sviluppare il FoG quando, all’esordio della malattia, alla scintigrafia (SPECT DATscan) si osserva un maggiore interessamento del nucleo caudato (oltre al putamen, sempre compromesso), ed alla risonanza magnetica encefalica, delle maggiori iperintensità nella sostanza bianca sottocorticale, causando probabilmente delle interruzioni delle vie associative corticali e di quelle motorie striato-frontali.
– terapia: paradossalmente, la stessa terapia dopaminergica viene tirata in ballo come fattore di rischio nella comparsa dei blocchi motori, e pertanto si parla di FoG levodopa responsivo, FoG levodopa resistente, e FoG indotto da levodopa. Alcuni studi avrebbero osservato che il FoG quasi non esisteva prima dell’era della levodopa ed hanno conseguentemente concluso che il FoG sarebbe dovuto proprio alla stessa levodopa con lunghi ed alti dosaggi. Altri studi invece sostengono che prima non si è osservato il FoG perché non ci si badava essendo le persone talmente ammalate che non camminavano per niente e che l’aspettativa di vita era molto ridotta. In effetti, la clamorosa efficacia della somministrazione di dopamina si ottenne proprio con la quasi miracolosa scomparsa temporanea del freezing prolungato all’inizio degli anni ‘60.
– infine, vengono discussi da parte della ricerca internazionale anche dei biomarker presenti nel liquor cerebrospinale, come il Beta-amiloide 1-42 (Ab42), di cui al momento però non esistono risultati univoci.
(segue Freezing della Marcia 3)
Fonti bibliografiche:
Bharti K, Suppa A, Tommasin S, Zampogna A, Pietracupa S, Berardelli A, Pantano P. Neuroimaging advances in Parkinson’s disease with freezing of gait: a systematic review. NeuroImage: Clinical, 2019; 24: 1-16.
Gao C, Liu J, Tan Y, Chen S. Freezing of gait in Parkinson’s disease: pathophysiology, risk factors and treatments. Translational Neurodegeneration 2020, 9: 12-34.
Koehler PJ, Nonnekes J, Bloem BR. Freezing of gait before the introduction of levodopa. Lancet Neurol 2021; 20: 97.
Marques JS, Hasan SM, Siddiquee, Luca CC, Mishra VR, Mari Z, Bai O. Neural Correlates of Freezing of Gait in Parkinson’s Disease: An Electrophysiology Mini-review. Frontiers of Neurology. 2020; 11: 1-12.
Nieuwboer A, Giladi N. Characterizing Freezing of Gait in Parkinson’s Disease: Models of an Episodic Phenomenon. Movement Disorders 2013; 11; 1509-1519.
Nonnekes J, Bloem BR. Biphasic Levodopa-Induced Freezing of Gait in Parkinson’s Disease. Journal of Parkinson’s Disease 2020;10: 1245-1248.
Weiss D, Schoellmann A, Fox MD, Bohnen NJ, Factor SA, Nieuwboer A, Hallett M, Lewis SJG. Freezing of gait: understanding the complexity of an enigmatic phenomenon. Brain 2020;143:14-30.